Os papilomas están moi estendidos na sociedade moderna. Segundo as estatísticas médicas, obsérvanse dunha forma ou doutra no 80% das persoas e son pequenas formacións benignas semellantes a tumores na pel e nas membranas mucosas de diferentes partes do corpo. Son só unha das manifestacións da infección polo virus do papiloma humano (VPH), cuxas cepas son máis de 190 especies. Entre eles, distínguense virus con risco oncoxénico alto, medio e baixo. Polo tanto, ademais dun inconveniente estético, os papilomas poden representar un grave perigo para a vida e a saúde das persoas, xa que algúns deles poden transformarse en tumores malignos.
Que é o VPH
O virus do papiloma humano infecta só aos humanos e a súa principal vía de transmisión é sexual. Polo tanto, o VPH é máis común entre as persoas con actividade sexual. Isto explica o feito de que a infección a miúdo prodúzase a unha idade nova no momento do inicio da actividade sexual e no seu momento álxido, é dicir, entre 15 e 25 anos. Ademais, varias cepas (tipos) de VPH poden estar simultaneamente no corpo humano, provocando a aparición de diferentes tipos de formacións similares a tumores na pel e nas membranas mucosas.
A enfermidade causada polo VPH chámase papilomatosis.
A infección polo virus prodúcese cando entra en contacto coa pel ou as membranas mucosas con partículas de pel de desprendemento ou mucosas dunha persoa infectada. Fíxanse ás membranas das células epiteliais inmaduras, desde onde penetran no citoplasma da célula e, posteriormente, no núcleo. É no núcleo celular onde se contén o ADN, o que o HPV dana. Como resultado, cando a célula afectada se divide, a consecuencia diso será a formación de novas células non sas, pero que xa teñen información xenética alterada, o que leva a interrupcións no mecanismo da súa reprodución e diferenciación. Esta convértese no motivo da aparición de neoplasias na pel e nas membranas mucosas.
A infección polo VPH pode levar non só á formación de papilomas, senón tamén verrugas, así como verrugas planas e xenitais. Non obstante, pode ser asintomático. Neste caso, o paciente non mostrará signos externos de infección polo virus do papiloma humano, pero actuará como portador e pode infectar a outros durante as relacións sexuais sen protección ou na casa.
Así, a infección polo VPH non sempre leva á formación de papilomas. Depende da forza da inmunidade da persoa, pero con máis frecuencia aparecen os primeiros papilomas pequenos 1-6 meses despois da infección.
O virus do papiloma humano é intracelular. Polo tanto, cunha forza suficiente do sistema inmunitario, o corpo suprime con éxito a súa actividade e non ofrece a oportunidade de provocar a proliferación celular. Pero cun debilitamento da inmunidade como resultado da acción de certos factores, caen as defensas do corpo, actívase o virus, o que leva á formación de papilomas.
Todas as cepas ou tipos de VPH poden dividirse en 4 grupos:
- non oncoxénicos - cepas 1-5, 63;
- baixo risco oncoxénico - cepas 6, 11, 40, 42-44, 54, 61, 70, 72, 81;
- risco oncoxénico medio - cepas 26, 31, 33, 35, 51-53, 58, 66;
- alto risco oncoxénico - cepas 16, 18, 39, 45, 56, 59, 68, 73, 82 (os tipos 16 e 18 considéranse os máis perigosos).
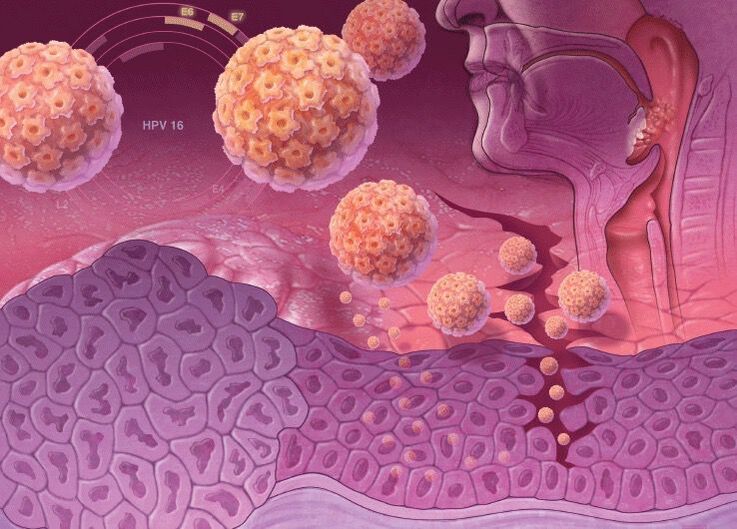
As cepas de VPH de alto risco oncoxénico teñen no seu ADN xenes especiais que son responsables da síntese de proteínas específicas, oncoproteínas (E6 e E7). Polo tanto, cando se incorpora ao ADN dunha célula humana, diminúe a súa protección contra o cancro. As oncoproteínas desestabilizan o xenoma da célula da pel, provocan a súa reprodución activa e suprimen a capacidade de diferenciarse. Polo tanto, ten un alto risco de desenvolver cancro cando se infecta con cepas de virus do papiloma humano de alto risco oncoxénico.
A magnitude do perigo que representan os papilomas depende directamente do tipo de VPH. A infección por cepas cun alto risco oncoxénico é perigosa para o desenvolvemento:
- cancro de colo do útero;
- tumores malignos do ano, vulva, pene;
- cancro orofaríngeo, etc.
O 70% dos casos de cancro de colo do útero débense a infección con VPH tipo 16 e 18.
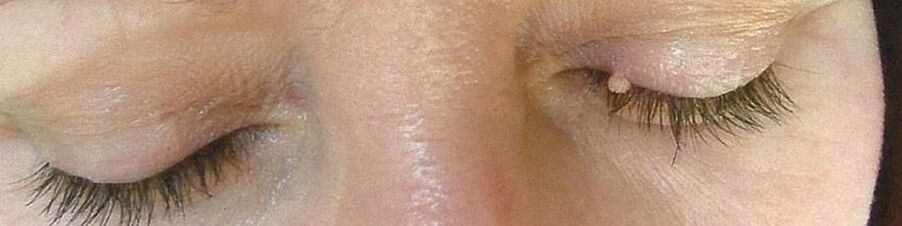
Pero incluso cando se infectan con cepas de baixo risco oncoxénico e coa formación de papilomas, deben tratarse con coidado. As neoplasias convexas adoitan ferirse por pezas de roupa, sangran e adoitan inflamarse. Ao mesmo tempo, quizais o maior malestar o produzan as formacións nos xenitais, que causan molestias graves e complican a conduta dunha vida íntima. Nestes casos, é posible conectar unha infección secundaria, que pode causar o desenvolvemento de complicacións sépticas purulentas. Ademais, os papilomas poden formarse nas membranas mucosas de case todos os órganos internos, o que provoca a interrupción do seu traballo. Entón, a miúdo atópase papilomatosis do tracto respiratorio superior, o que provoca dificultades para respirar.
Causas da formación de papilomas e factores de risco
O VPH pode transmitirse sexualmente, así como dunha nai infectada ao seu bebé durante o parto. Non se exclúe a vía de transmisión contacto-fogar do virus, é dicir, co uso conxunto de toallas, roupa, etc. Isto explica a alta prevalencia de VPH no mundo. A autoinfección tamén é posible. Neste caso, se un papiloma está lesionado, o virus pódese transferir a áreas saudables da pel e afectalos.
As principais causas da infección polo VPH son os cambios frecuentes de parella sexual e o sexo desprotexido.

Pero a infección por un virus non sempre leva á formación de papilomas, verrugas xenitais, etc. A probabilidade de desenvolver papilomatosis depende de varios factores:
- inmunodeficiencia de calquera orixe, incluída a toma de medicamentos que suprimen a inmunidade (inmunosupresores, citostáticos, etc. ), a presenza de infección polo VIH, danos por radiación;
- diminución das defensas do corpo no contexto de cambios fisiolóxicos durante o embarazo;
- inicio precoz da actividade sexual, cando o sistema inmunitario aínda non se formou e fortaleceu completamente;
- microtrauma da pel e das membranas mucosas;
- infección con cepas de VPH moi oncoxénicas;
- a presenza no corpo ao mesmo tempo de varios tipos de VPH;
- a presenza doutras enfermidades de transmisión sexual (ETS), en particular a gonorrea, a tricomoniasis, o herpes, a infección por citomegalovirus, o virus Epstein-Barr, a hepatite B e C, etc . ;
- trastornos hormonais;
- esgotamento do corpo, hipovitaminose, fatiga crónica e estrés grave;
- partos múltiples e abortos;
- a presenza de enfermidades crónicas graves, en particular a diabetes mellitus;
- levar un estilo de vida pouco saudable, a presenza de malos hábitos;
- malas condicións de vida.
As persoas maiores e con sobrepeso son máis propensas á formación de papilomas. Ademais, as súas neoplasias a miúdo fórmanse nas dobras da pel, o que contribúe á súa lesión e inflamación.
Tipos e síntomas
As neoplasias causadas pola infección polo VPH poden formarse na pel e nas membranas mucosas de varias partes do corpo, incluíndo a cara, o pescozo e o escote. Tamén poden formarse nos brazos, pernas, costas, xenitais, incluído o perineo, os labios menores e maiores, a vulva, a vaxina, o cérvix, o pene, especialmente ao longo da ranura coronal e o frenillo. Non se exclúen danos na membrana mucosa da cavidade oral, lingua, nasofaringe, esófago, vexiga, conxuntiva do ollo, traquea e outros órganos internos.
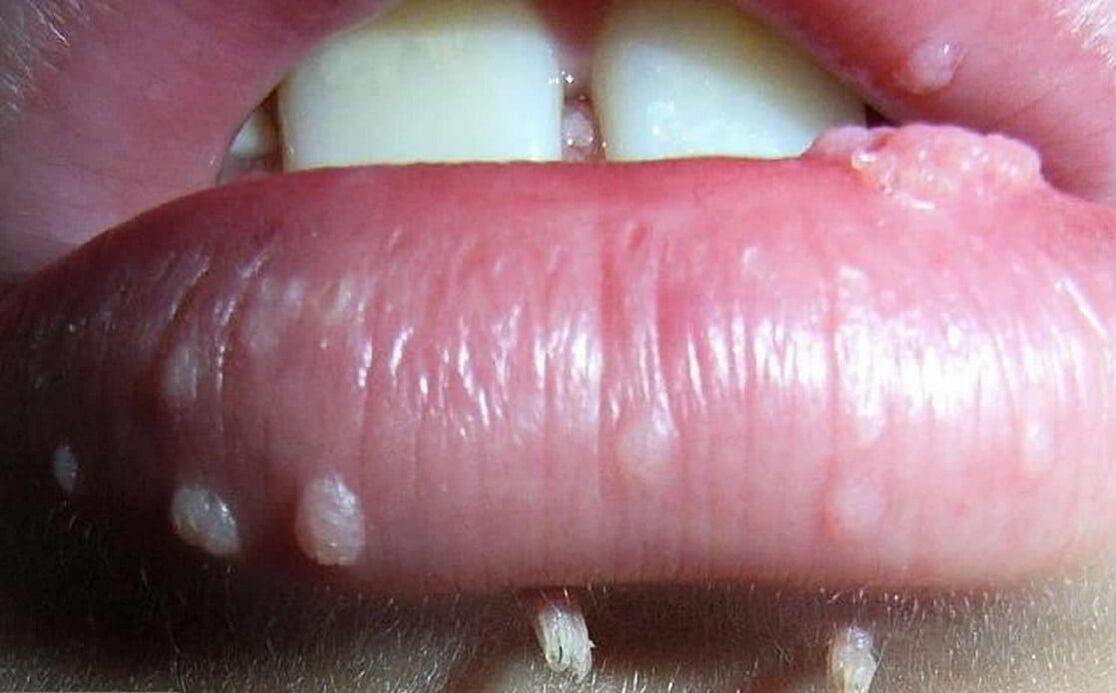
O virus do papiloma humano pode provocar a aparición de neoplasias de natureza diferente. En xeral, pódense dividir en 3 grupos, aínda que en todos os casos a razón da súa aparición é a mesma: a infección polo virus do papiloma humano.
- Os papilomas son neoplasias benignas de cor rosa, branca, perla ou marrón claro, formándose a miúdo nas pálpebras, beizos, peito, nas axilas, no pescozo. Localízanse soas e normalmente non adoitan fusionarse, incluso con lesións múltiples. Os papilomas adoitan ser redondos ou accidentados, semellan a cabeza da coliflor, con máis frecuencia teñen unha perna.
- As verrugas son formacións benignas dunha cor marrón sucia ou máis pálida en forma de gallo ou un conxunto de vellosidades unidas por unha base común. Na maioría das veces atópanse na zona xenital, no ano e ao redor da boca. Tenden a fusionarse entre si e, como resultado, abranguen amplas áreas do corpo. O seu aspecto débese a infección por VPH tipos 6 e 11. Distingue entre verrugas puntiagudas, planas e intraepiteliais.
- As verrugas son formacións tumorais desiguais, lixeiras e benignas, en forma de placa ou un pequeno nódulo na superficie da pel das mans, nas uñas, nos pés, na cara e na parte frontal do corpo. As verrugas poden parecer papilomas, pero difiren delas nunha base ancha. Adoitan ocorrer con infección por VPH de 1-5, 7-10, 12, 14, 15, 17, 19-24 tipos.
Estas formacións semellantes a tumores poden variar de tamaño desde uns poucos milímetros ata grandes crecementos que cubren amplas áreas da pel ou das membranas mucosas.
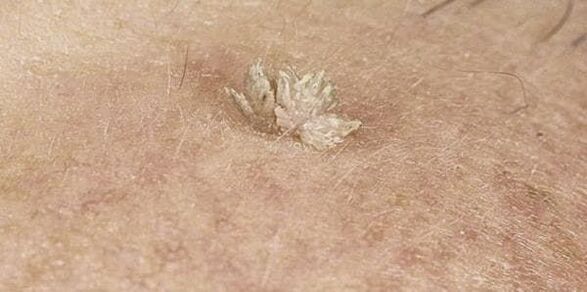
Ademais, as neoplasias poden diferir no seu aspecto, que depende directamente do tipo de VPH que entrou no corpo. Con máis frecuencia que outras, hai:
- Vulgar ou común: abultamentos de consistencia densa cun diámetro superior a 1 mm. Adoitan fusionarse e agruparse.
- As verrugas plantares están levantadas sobre a superficie da pel, a miúdo protuberancias dolorosas cunha superficie e borde brillantes. Un trazo característico é a ausencia dun patrón de pel. A súa formación está provocada polos tipos 1, 2 e 4 do VPH.
- Os papilomas planos son suaves, lisos, planos, normalmente crecementos redondeados que teñen unha cor normal da pel ou lixeiramente amarelenta e rosada. Poden provocar picazón, polo que adoitan ser feridos, dolorosos e inflamados. A causa da súa formación son as cepas 3 e 10 do VPH.
- Os filiformes (acrocordos) son un dos papilomas máis comúns, especialmente entre os pacientes anciáns. Atópase máis a miúdo na cara, arredor dos ollos, na ingle, axilas, no pescozo. Son de cor amarelada e tenden a crecer gradualmente, converténdose en protuberancias cunha consistencia densa pero elástica.
- Verrugas xenitais no perineo, xenitais.
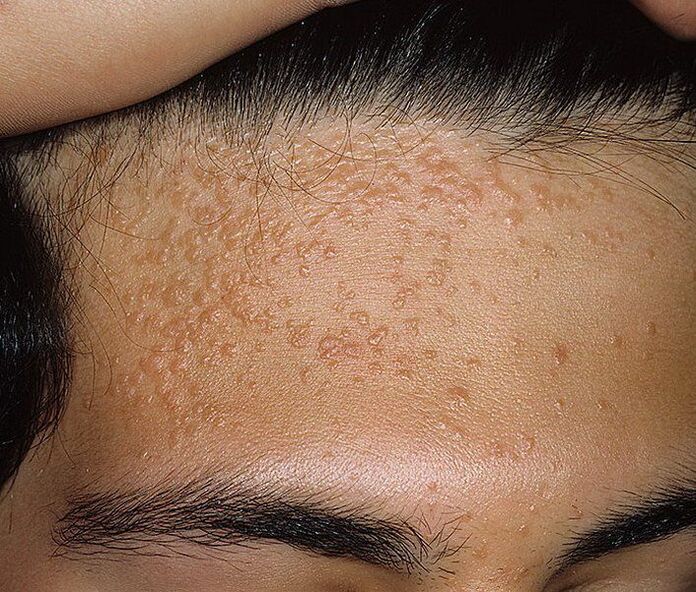
Os papilomas poden ser visibles a simple vista ou localizados no espesor da pel ou das membranas mucosas. Neste último caso, chámanse endofíticos e unha das súas manifestacións é a displasia cervical. A derrota dos órganos xenitais internos femininos por papilomatosis pode indicar:
- coceira, queimadura, choro no perineo;
- leucorrea profusa;
- descarga sanguenta, en particular, que se produce despois das relacións sexuais;
- malestar durante a intimidade.
Ás veces a papilomatosis pode provocar dor nas costas e na pelve, debilidade, inchazo das pernas e perda de peso innecesaria. Estes signos son dos máis alarmantes, xa que poden indicar o desenvolvemento de complicacións da infección polo VPH.
Diagnóstico
Se se forman papilomas no corpo, na cara ou nos xenitais, debe consultar a un dermatólogo. Isto permitirá non só diagnosticar a infección polo virus do papiloma humano nas fases iniciais, senón tamén tomar medidas para evitar a formación de novos elementos, así como observar cambios nos xa existentes.
É especialmente importante non dubidar en visitar un médico se aparecen signos de crecemento, decoloración do papiloma, olor desagradable ou dor na zona da súa localización.
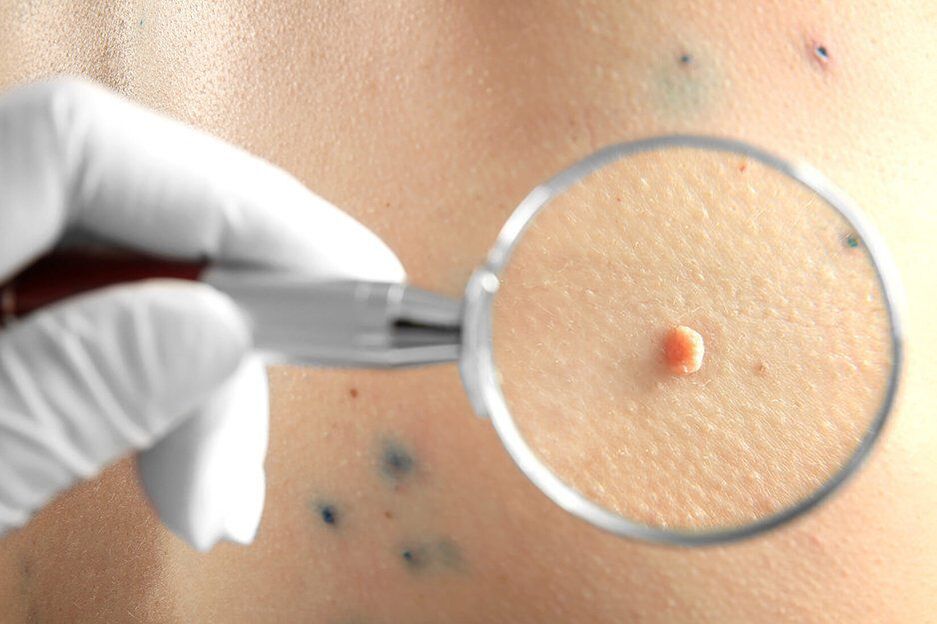
Primeiro de todo, o médico realizará unha dermatoscopia, é dicir, un exame das neoplasias mediante un dispositivo especial de aumento. Isto permitirá determinar a súa natureza, así como notar signos perigosos que indican unha alta probabilidade de dexeneración dunha formación benigna noutra maligna, sen mencionar un cancro formado. Se se detectan nunha fase inicial do desenvolvemento, son tratables con éxito e teñen un prognóstico favorable no futuro.
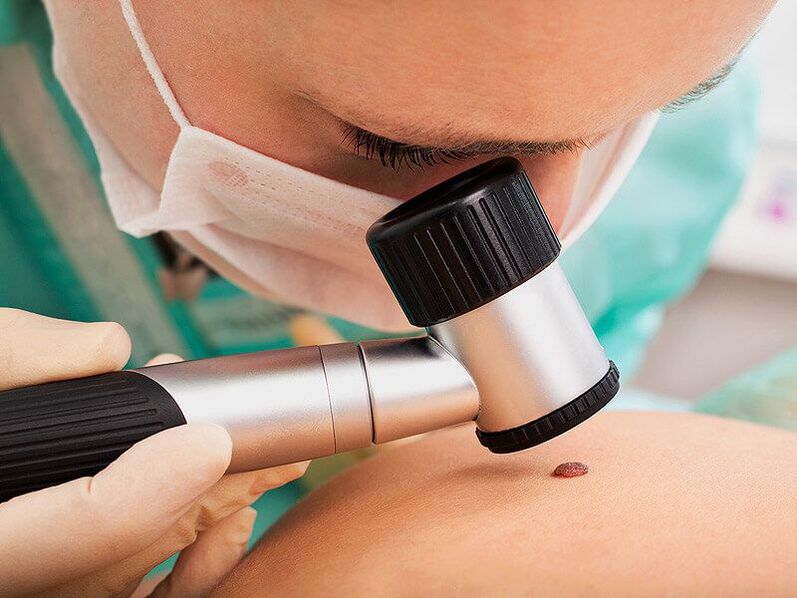
É imprescindible que se recomenda aos pacientes que fagan probas de ETS, especialmente se se atopan verrugas na área xenital. Ademais, nestas situacións móstrase que as mulleres reciben consellos dun xinecólogo e os homes, dun urólogo. Isto é importante para diagnosticar a presenza dunha lesión do virus do papiloma humano no colo do útero, da uretra, etc. e, se é necesario, para prescribir o tratamento adecuado.
Para confirmar a infección papilomatosa, normalmente pásase aos pacientes unha análise de PCR. Coa súa axuda, non só é posible confirmar ou negar a infección polo virus do papiloma humano, senón tamén determinar con precisión as cepas.
Tratamento e eliminación de papilomas
O tratamento da infección polo virus do papiloma humano sempre é complexo. Por suposto, pode simplemente eliminar o perturbador papiloma, pero neste caso existe un alto risco de que pronto se forme un novo ou incluso varios no seu lugar. Dado que a principal razón para a formación de papilomas é a diminución das propias defensas do corpo, o que permite que o VPH latente no corpo se active, en primeiro lugar, a terapia farmacolóxica prescríbese aos pacientes con papilomatosis. Inclúe a toma de inmunomoduladores e axentes antivirais. Con lesións extensas da pel e das mucosas con papilomas, tamén se poden prescribir medicamentos citotóxicos. Pero son tomados baixo a supervisión dun médico, xa que poden provocar efectos secundarios graves.
Se se diagnostica a un paciente con infeccións ou enfermidades concomitantes, debe prescribirlle o tratamento adecuado para a situación e, ás veces, é necesario consultar ademais a un especialista especializado e someterse a terapia baixo a súa supervisión.
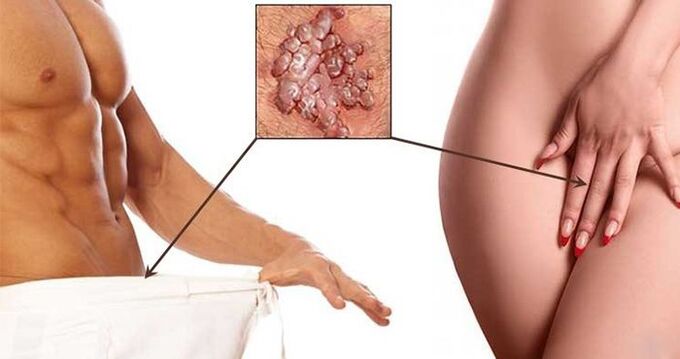
As verrugas de todo tipo están suxeitas a eliminación obrigatoria, así como os papilomas, que adoitan ser feridos e inflamados. Noutros casos, a retirada lévase a cabo a petición do paciente. Pero é posible comezar a eliminar as manifestacións visibles da infección polo VPH só despois de rematar o tratamento de enfermidades concomitantes, se as hai, e no contexto da continuación da terapia antiviral.
En xeral, todos os métodos modernos de destrución ou eliminación de papilomas pódense dividir en 2 grandes grupos:
- químico - consiste no uso de varios compostos químicos para eliminar os papilomas, incluído o ácido tricloroacético, preparados dermatolóxicos;
- físico: implica a eliminación de papilomas mediante cirurxía, mediante electrocoagulación, criodestrución, láser, onda radio ou coagulación plasmática.
Despois de eliminar o papiloma por un método ou outro, é importante empregar os axentes tópicos prescritos polo médico para acelerar a curación e eliminar o risco de infección.
O éxito do tratamento e especialmente a eliminación de papilomas depende da forza do sistema inmunitario. No seu estado normal, no 90% dos casos, nun prazo de 2 anos a partir do momento da infección, o VPH é suprimido ou incluso completamente destruído. Pero isto non é unha garantía de que non haxa risco de reinfección nin de formación de novos papilomas. Se a inmunidade se reduce debido á acción de certos factores, a papilomatosis crónica, periódicamente recae e pode provocar complicacións graves.
Para evitar a infección con cepas perigosas de VPH e o desenvolvemento de complicacións graves, recoméndase, especialmente para as nenas, vacinarse entre os 9 e os 25 anos.
Eliminación cirúrxica de papilomas
A esencia do método é eliminar a neoplasia cun bisturí, que está asociado coa formación de cicatrices e un aumento do tempo de curación. Polo tanto, úsase só cando é necesario eliminar un gran papiloma ou naqueles casos nos que é necesario realizar un exame histolóxico, xa que se asume a formación de células malignas nel.
O procedemento realízase baixo anestesia local, o que a fai indolora. O médico elimina a propia neoplasia cun bisturí e captura o tecido sa circundante. Isto é necesario para eliminar o risco de re-formación de papiloma no mesmo lugar. Se ten unha perna, diséctase con tesoiras cirúrxicas e, coa axuda dun electrocoagulador, o vaso sanguíneo que alimentou a neoplasia queda "selado". A ferida restante está suturada, tratada cun antiséptico e cuberta cun vendaje estéril.
Hoxe en día, a eliminación cirúrxica dos papilomas realízase principalmente cando hai sospeita da formación de células cancerosas.
Criodestrución
O método implica o uso de baixas temperaturas para destruír as células do papiloma. Isto realízase mediante o uso de nitróxeno líquido, cuxa temperatura é de -196 ° C. A esencia do procedemento é empregar unha boquilla especial ou tocar o papiloma cun cotonzo mergullado en nitróxeno líquido. Baixo a súa acción, a auga contida nas células convértese instantaneamente en cristais de xeo, que os destrúen desde o interior. O procedemento realízase baixo anestesia local ou sen ela, xa que o tempo de exposición ao nitróxeno líquido non supera os 5-20 segundos.
A complexidade do método reside en escoller a duración correcta da exposición para eliminar o papiloma a toda a súa profundidade e non prexudicar os tecidos sans, o que provocará a formación de cicatrices.
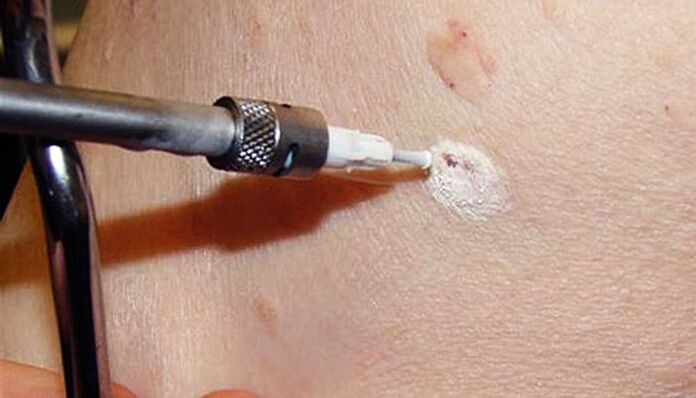
Inmediatamente despois do tratamento con nitróxeno líquido fórmase unha mancha branca no lugar do papiloma. Posteriormente, fórmase unha pequena burbulla cun contido líquido transparente ou rosado e a pel circundante vólvese vermella e pode incharse un pouco. Isto pode acompañarse de pequenas molestias en forma de sensación de ardor ou hormigueo.
Despois de 3-4 días, a burbulla estala e fórmase no seu lugar unha cortiza, que desaparece ao cabo duns días, expoñendo unha pel nova e sa. En ningún caso debe perforar a vexiga de xeito independente, ferila ou a codia doutro xeito.
A cauterización dos papilomas con nitróxeno líquido só é posible nos casos en que se exclúe completamente a posibilidade de formación de células malignas nel. Este método úsase máis a miúdo para eliminar papilomas e verrugas xenitais en:
- séculos;
- cara;
- pequenas xuntas;
- xenitais.
Eliminación de papilomas cun láser
O uso dun láser para eliminar os papilomas tamén é posible só nos casos en que a súa malignidade está completamente excluída. O procedemento lévase a cabo baixo anestesia local e consiste na evaporación da humidade nas células do papiloma coa enerxía térmica dun láser. Así, un raio láser enfocado diríxese á neoplasia. A duración da exposición non supera o minuto.
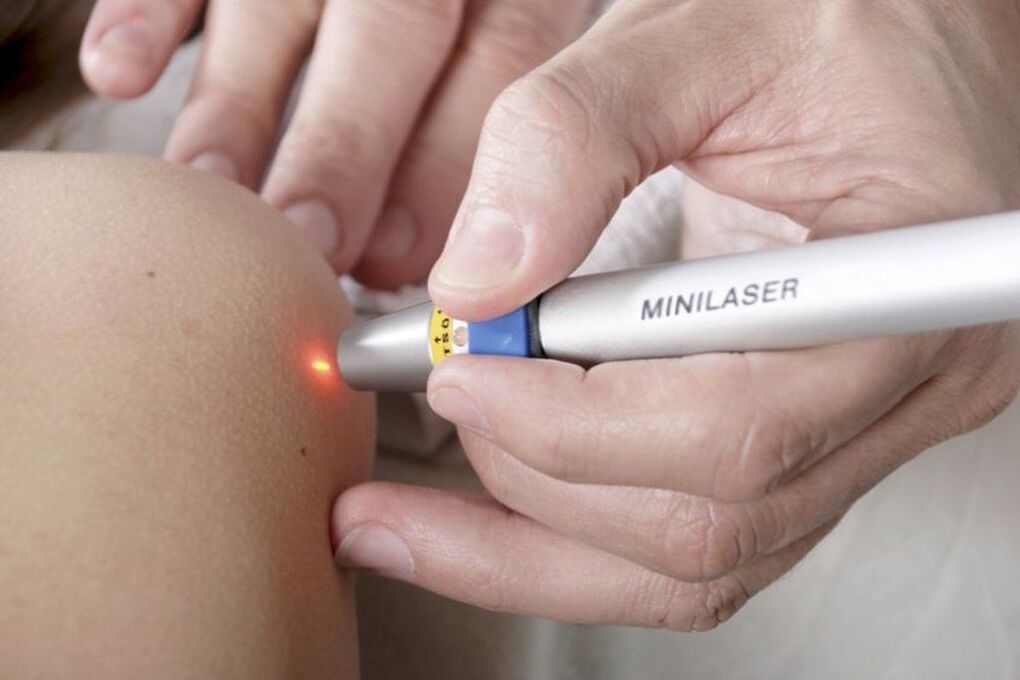
Como resultado, fórmase unha codia no lugar do papiloma e a pel ao seu redor vólvese vermella e incha. A codia desaparecerá por si mesma dentro dunha semana. Non se pode empapar e cocer ao vapor durante 3 días, ademais de arrancalo e ferilo, xa que está cheo de cicatrices. Ademais, dentro de 2 semanas despois da eliminación do papiloma, paga a pena protexer a zona de tratamento da luz solar. Se non, existe unha alta probabilidade de hiperpigmentación desta área.
Ao eliminar os papilomas da cara cun láser, non apliques cosméticos decorativos na zona afectada ata a completa curación.
Despois de que cae a codia, exponse unha pel rosa sa, que aos poucos vai tomando unha sombra normal. Esta é a principal vantaxe da eliminación por láser de papilomas, xa que non implica a formación de cicatrices e cicatrices. Poden formarse só cando se eliminan grandes neoplasias e se violan as regras do coidado no postoperatorio. Ademais, a eliminación con láser elimina por completo o risco de infección da ferida e é un método absolutamente sen sangue, xa que baixo a influencia da enerxía térmica prodúcese a coagulación instantánea de pequenos vasos sanguíneos.
Coa axuda dun láser, os papilomas elimínanse principalmente en:
- mans;
- pernas e pés;
- cara;
- séculos;
- pescozo;
- xenitais.
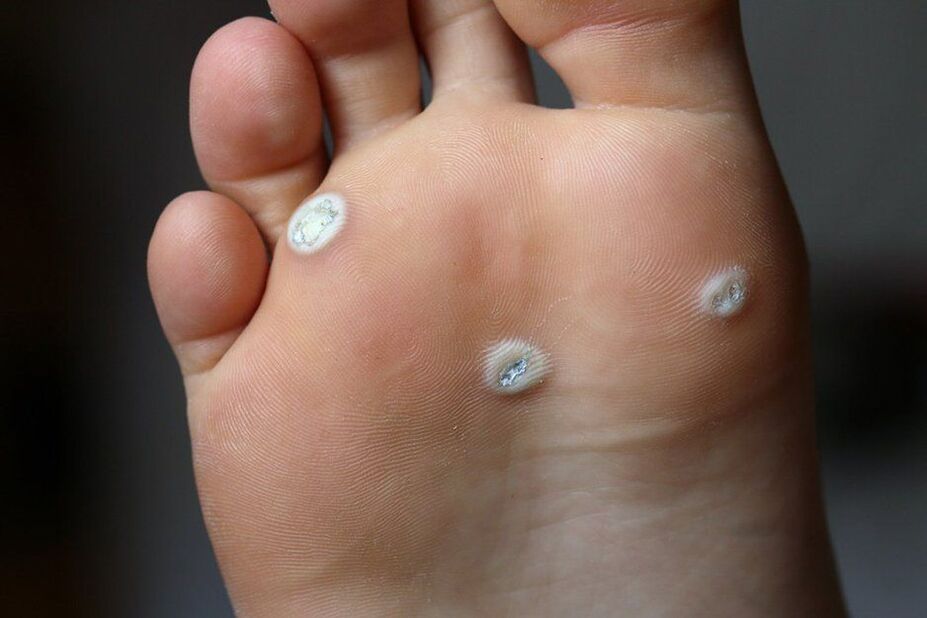
O láser é o único xeito fiable de eliminar as verrugas plantares, xa que as súas raíces poden ir 1 cm ou máis no tecido.
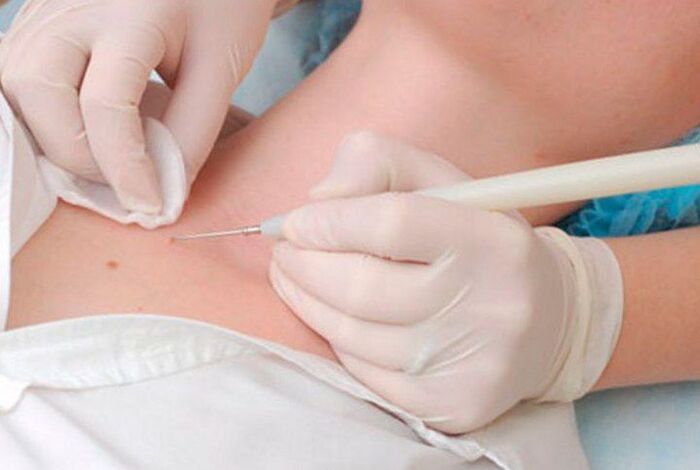
Electrocoagulación de papilomas
A esencia do método é usar unha corrente eléctrica para eliminar os papilomas. Usando un aparello especial chamado electrocoagulador, o doutor captura o papiloma e córtao dentro do tecido sa. Neste caso, o sangrado está completamente ausente, xa que a enerxía térmica da corrente é suficiente para a coagulación dos vasos sanguíneos pequenos. Pero o procedemento pode ser doloroso, especialmente se é necesario eliminar o crecemento en áreas do corpo con pel delicada.
Despois da electrocoagulación, tamén se forma unha codia. E todo o período de recuperación leva de 7 a 10 días. Despois de que cae a codia, a pel debaixo debe protexerse contra danos e exposición á radiación ultravioleta.
O método úsase para eliminar os papilomas en diferentes partes do corpo. Ademais, a electrocoagulación tamén se pode empregar nos casos nos que é necesario realizar un exame histolóxico dunha neoplasia e establecer con precisión a súa natureza. Pero o resultado do procedemento depende enteiramente das cualificacións e da experiencia do médico, con todo, como noutros casos, xa que se a eliminación non é o suficientemente profunda, o papiloma pode formarse de novo na mesma área.
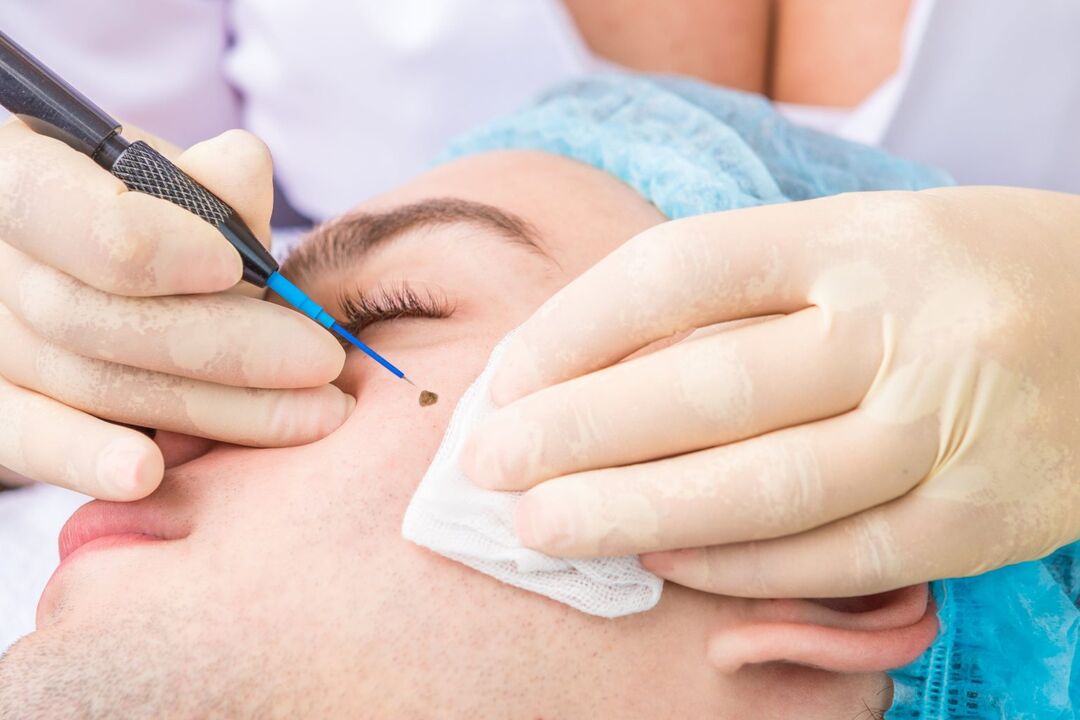
Cirurxía de ondas radioeléctricas
Este método é un dos máis avanzados na eliminación de papilomas de calquera tipo. Implica o uso dun aparello especial. Pero ao mesmo tempo, ten moito en común coa eliminación por láser de papilomas. O procedemento realízase baixo anestesia local e a eliminación prodúcese directamente debido á exposición da neoplasia ás ondas de radio. Grazas a eles, é posible cortar completamente o papiloma de calquera tamaño e localización, así como evitar cicatrices.
Eliminación química dos papilomas
O método implica a aplicación regular de compostos especiais ao papiloma, que destrúen as súas células, o que leva á desaparición posterior da neoplasia. Pero cando se usan tales drogas, é importante ter moito coidado de non permitir que a substancia entre en contacto cunha pel sa.

Así, todos poden afrontar a formación de papilomas. Non hai unha prevención eficaz da infección polo VPH e as vacinas só protexen contra as cepas máis perigosas do virus en termos de risco de cancro. Non obstante, na maioría dos casos non causan molestias significativas a unha persoa, a excepción das verrugas xenitais e do ano, que deben ser eliminadas. En calquera caso, pode librarse de forma rápida e eficaz de calquera papiloma, pero dado que é imposible destruír completamente o VPH no corpo con medicamentos e sempre existe o risco de infectarse de novo ou con outra cepa, existe a posibilidade de que o problema volverá de novo. O único xeito fiable de minimizar a probabilidade de formación de papiloma é fortalecer o sistema inmunitario. E se aparecen e representan un defecto cosmético ou interfiren coa vida diaria dunha persoa, póñase en contacto cun dermatólogo. O médico poderá diferenciar con precisión os papilomas doutras neoplasias cutáneas e resolverá este problema en cuestión de minutos.

























